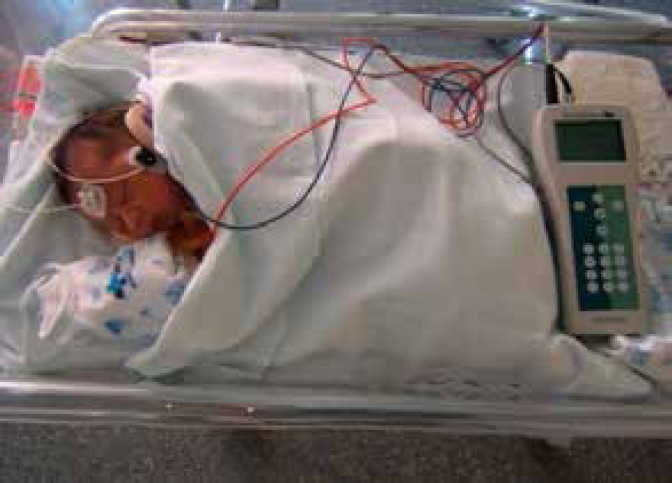
Fig. 1. Técnica de cribado.
Artículo original
Laura Díez González 1, 2, Jesús San Román Carbajo 3 Maria Visitación Bartolomé Pascual 1,4
1 Escuela de Formación Superior SAERA. 2 Hospital de Hellín. Albacete. 3 Hospital del Bierzo. Ponferrada. León. 4 Departamento de Oftalmología y Otorrinolaringología. Facultad de Psicología. Universidad. Complutense de Madrid. Madrid.
Resumen
Objetivos: En este trabajo se presentan los resultados de la aplicación del programa de detección precoz de la hipoacusia en el área de salud del Bierzo, desde su implantación en enero del 2004. Los objetivos fueron asegurar el acceso a la prueba de cribado a más del 95% de los recién nacidos en la comarca del Bierzo, garantizando el diagnóstico de la hipoacusia antes de los 3 meses e iniciando el tratamiento preciso antes de los 6 meses de edad en el 100% de los niños diagnosticados.
Material y métodos: Se trató de un estudio descriptivo y retrospectivo que evaluó el grado de implantación del programa de cribado auditivo neonatal en el área de salud del Bierzo, tanto en población perteneciente al sistema de salud público como al privado. Se presentan los datos recogidos desde enero del 2004, año de implantación del programa, hasta diciembre del 2014. El programa es de carácter universal y consta de 3 fases: cribado, diagnóstico y tratamiento.
Resultados: La cobertura en la prueba de cribado fue aumentando de forma progresiva, alcanzando en el 2014 una participación superior al 99%, con un porcentaje de derivación a la fase diagnóstica del 0,32%. Trece casos fueron diagnosticados, tratándose en su mayoría con adaptación protésica (54%) y recibiendo en todos los casos estimulación logopédica temprana.
Conclusión: En estos once años de implantación del programa de detección precoz de la hipoacusia en el área de salud del Bierzo, se han cumplido los objetivos de calidad propuestos.
Palabras claves: hipoacusia, cribado auditivo, trastornos de la audición.
Introducción
La importancia de la hipoacusia infantil resulta más evidente si se tiene en cuenta que es un problema relativamente frecuente. Según un informe de la Organización Mundial de la Salud (OMS), al menos la padece 1 de cada mil niños en su forma severa y profunda bilateral.1 Esta cifra asciende a 5 de cada mil si consideramos a los recién nacidos con hipoacusias de cualquier grado, lo que supone que alrededor de 2000 familias cada año tienen un hijo con discapacidad auditiva, cuyos padres van a ser normooyentes en más del 90%.2 Sin embargo, en los recién nacidos con determinados factores de riesgo3 (Tabla 1), estas cifras de incidencia son mucho más elevadas, superiores al 4% en el caso de hipoacusias severas y del 9% si se incluyen las leves, moderadas y de carácter unilateral. En España la incidencia de niños con factores de riesgo es del 3,9%.4
La European Consensus Developement Conference on Neonatal Hearing Screening en 1998 y la Academia Americana de Pediatría y la CODEPEH (Comisión para la Detección Precoz de la Hipoacusia Infantil) en 1999, recomiendan el análisis o cribado universal para la identificación de la pérdida auditiva del recién nacido, ya que los estudios limitados a los neonatos con factores de riesgo identifican sólo el 50% de los casos de hipoacusia, debido a los fallos en la identificación de los mismos.5
Los déficits auditivos de la infancia cumplen todos los requisitos exigidos a las enfermedades que son sometidas a cribado universal.6
• Gravedad: existe un periodo crítico que corresponde a los primeros 18 meses, donde el estímulo sensorioauditivo es esencial para el desarrollo morfológico y funcional de las áreas corticales del lenguaje y el desarrollo neuropsicológico global del niño.
• Incidencia: muy superior a la incidencia de otras enfermedades donde se practica cribado universal, hatal es el caso de la fenilcetonuria, con una incidencia de 1/14000.
• Validez: existen técnicas de cribado como otoemisiones acústicas (OEA) y potenciales evocados auditivos de tronco cerebral automatizados (PEATCA) con una elevada sensibilidad y especificidad.
• Coste-beneficio: el programa de detección universal permite un mayor beneficio a largo plazo pues supone un ahorro sobre el cribado selectivo de niños con factores de riesgo o el no cribado. La identificación precoz de la hipoacusia ofrece una mejora del lenguaje, menor coste educacional y profesional y un incremento en la productividad laboral.
Sospecha de hipoacusia o retraso del lenguaje |
Historia familiar de hipoacusia permanente en la infancia |
Ingreso en Unidad de Cuidados Intensivos Neonatales durante más de 5 dias |
Hiperbilirrubinema que requiera exanguinotransfusión, hipertensión pulmonar que precise ventilación asistida, oxigenación por membrana extracorpórea. |
Infecciones intrauterinas TORCHS (Citomegalovirus, herpes rubeola, sífilis y toxoplasmosis) |
Anomalias craneofaciales |
Hallazgos físicos asociadas can síndromes que presenten hipoaeusia |
Síndromes asociados a hipoacusia progresiva o de inicio tardío |
Enfermedades neurodegenerativas |
Enfermados endocrinas |
Infecciones posnatales asociadas con hipoacusia neurosensorial (meningitis víricas y bacterianas) |
Traumatismo craneoencefálico con pérdida de conciencia o fractura |
Quimioterapia |
Tabla 1. Factores de riesgo de hipoacusia infantil.3
La automatización de los PEATC consiste en la creación de un algoritmo que analiza la probabilidad de que la curva obtenida en la prueba se corresponda con una curva normal. Si se alcanza determinada significación estadística se considera la prueba como negativa (pass); si no la alcanza, se considera positiva (refer). Así, los PEATC-A son pruebas rápidas que determinan de forma automática la presencia o ausencia de repuesta a 35 dB, empleándose para el cribado.
Según la CODEPEH, un programa de screening auditivo neonatal universal debe cumplir los siguientes requisitos:3
• Explorar ambos oído en al menos el 95% de todos los recién nacidos.
• Detectar todos los casos de hipoacusia bilateral conumbral > 40 dB en el mejor oído.
• Presentar una tasa de falsos positivos ≤ 3% y de falsos negativos próxima al 0%.
• Presentar una tasa de remisión a la fase diagnóstica < 4%.
• El diagnóstico definitivo y el tratamiento debe comenzar antes de los 6 meses de edad.
El protocolo de screening auditivo neonatal recomendado por la CODEPEH comprende tres fases:7
• 1a fase: desde el nacimiento hasta el alta hospitalaria. En este periodo el criterio de paso o aceptación de la normalidad auditiva, es la detección de la onda V con PEATC-A a una frecuencia de 35 dB de estimulación, o bien la obtención de OEA bilaterales.
• 2a fase: los niños que no superan la primera fase son explorados de nuevo a los 3 meses de edad, realizándose PEATC.
• 3a fase: en la que los niños que no superan tampoco la segunda exploración son evaluados por los médicos especialistas de Otorrinolaringología para el diagnóstico y tratamiento definitivo antes del 6º mes de vida.
La detección precoz de la pérdida auditiva debe ir acompañada de la intervención de un equipo multidisciplinar responsable de la orientación y el apoyo familiar, así como de la rehabilitación e integración del niño y su familia.8
Es importante el seguimiento de los niños aunque hayan superado las pruebas de cribado neonatal. Este seguimiento se realiza dentro del “Programa del Niño Sano” en los Centros de Salud cada seis meses y al menos hasta los tres años de edad. Este programa tiene en cuenta el correcto desarrollo comunicativo y del lenguaje del niño, el estado del oído medio y su desarrollo global, además de prestar atención a las consideraciones aportadas por la familia, profesores o cuidadores. Si existe sospecha de hipoacusia, el niño debe ser remitido al especialista para su confirmación.9,10
Sin programas específicos de detección precoz de la hipoacusia, la edad media de diagnóstico se sitúa en torno a los 3 años de vida, con el consiguiente retraso lingüístico y psicosocial del niño.11
En el presente trabajo se analizan los resultados obtenidos tras la detección precoz de la hipoacusia desde su aplicación, en el área de salud pública y privada del Bierzo.
Material y métodos
Selección de pacientes:
Los pacientes evaluados en este trabajo corresponden a todos los recién nacidos en el área sanitaria del Bierzo. Los niños analizados son aquellos que han nacido en el sistema de salud público y privado desde el 1 de enero del año 2004 (año en que se implantó el programa) hasta el 31 de diciembre del año 2014.
La prueba de PEATC-A se realizó de manera universal a todos los neonatos, sanos y con factores de riesgo. En el caso de los niños nacidos en centros de salud privados, el cribado auditivo se llevó a cabo en el Hospital del Bierzo.
Registro y tratamiento estadístico de los datos:
El registro de todos los recién nacidos en el hospital se realizó mediante el programa RENACyL (Recién Nacidos de Castilla y León). Posteriormente, a través de la aplicación HIPO del programa de detección precoz de la sordera, se llevó a cabo el seguimiento, valorando la cobertura del programa y evitando posibles fallos en el mismo.
La muestra se analizó mediante análisis descriptivos analizando las medias y proporciones de las variables.
Tipo de estudio:
El presente trabajo, se trata de un estudio retrospectivo que evaluó el grado de implantación del programa de screening auditivo neonatal en el área de salud del Bierzo. El protocolo llevado a cabo comprendió tres fases:
Fase 1 denominada fase de cribado:
Esta fase estuvo formada por todos los niños que habían superado la prueba PEATC-A, tanto en el servicio sanitario público como privado. Aquellos que no pasaron los primeros PEATC-A al recibir el alta hospitalaria, se les repitió esta prueba antes de que cumplieran un mes de edad corregida, es lo que llamamos PEATCA de recribado.
Todos los recién nacidos en área de salud del Bierzo pudieron acceder a esta prueba. En el caso de los nacidos en hospitales privados, tras el alta, pudieron acceder a la realización de las pruebas de cribado en los hospitales públicos de referencia. En la Comunidad de Castilla y León, la prueba de cribado elegida tras el análisis de ventajas e inconvenientes de los métodos existentes, fue PEATC-A. Esta fase no sólo englobaba la realización de la prueba, sino también la información a los padres sobre la importancia de efectuarla, así como sus características y posibles resultados. La fase de cribado se compuso de:
Primera prueba de cribado se realizó antes del alta hospitalaria. Esta prueba se realizaba con el recién nacido en la cuna (Fig. 1), preferiblemente durante el periodo de sueño postpandrial. El equipo empleado fue Accuscreen® de Madsen, software AccuLink® (Fig. 2). Se colocaban los auriculares en ambos oídos, actuando como terminales de estimulación acústica y tres electrodos desechables (en la región malar, nuca y frente).

Fig. 1. Técnica de cribado.

Fig. 2. Equipo de cribado.
El nivel de estimulación se fijó en 35 dB, pudiendo obtenerse dos posibles resultados:
• Resultado negativo (pass): respuesta normal en ambos oídos a 35 dB. En este caso el resultado se registraba en el Documento de Salud Infantil (DSI) y el seguimiento era realizado por su pediatra.
• Resultado positivo (refer): ausencia de respuesta normal en uno o ambos oídos a 35 dB. En este supuesto, el médico otorrinolaringólogo (ORL) informaba a los padres, explicando la necesidad de repetir la prueba antes del mes de edad corregida (en función de la fecha de parto a término) ante la posible inmadurez del sistema auditivo del recién nacido.
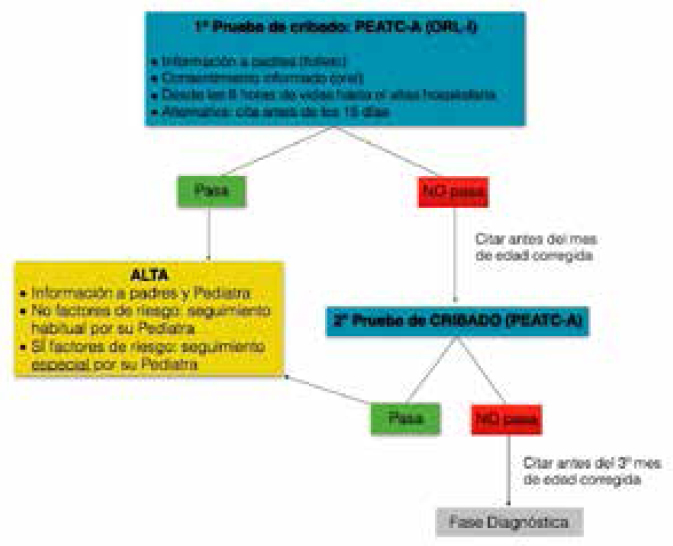
Fig. 3. Protocolo de cribado de Castilla y León.12
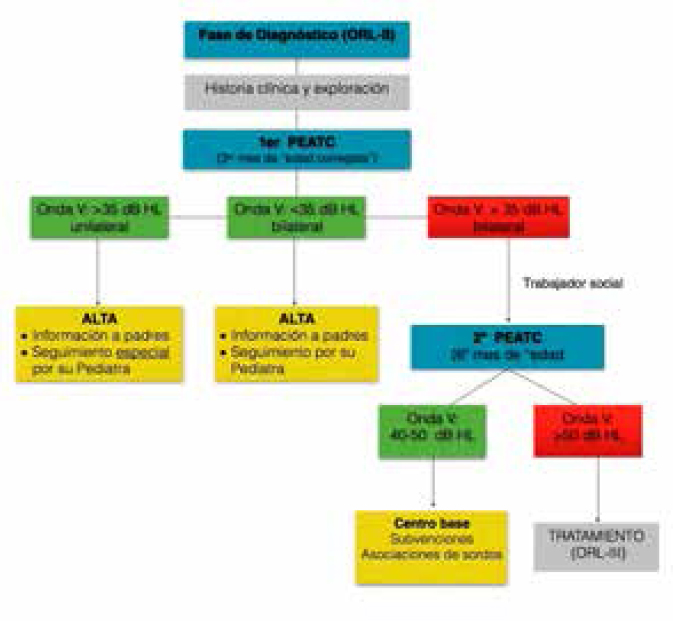
Fig. 4. Protocolo de diagnóstico de Castilla y León.12
Segunda prueba de cribado se realizaba antes del mes de edad corregida. Las medidas a tomar eran diferentes según los resultados obtenidos (ver Fig. 3):
• Resultado negativo (pass): el recién nacido era dado de alta, dependiendo su posterior control del pediatra.
• Resultado positivo (refer): el especialista en ORL informaba a los padres de la importancia de realizar nuevas pruebas, para lo cual se citaba al recién nacido antes de los tres meses de edad corregida, pasando a la fase diagnóstica.
Las pruebas de PEATC-A fueron realizadas por personal de enfermería con formación específica en cribado auditivo.
Fase 2 denominada fase diagnóstica:
Todos los niños que no pasaron las pruebas de cribado fueron derivados para la realización del estudio diagnóstico antes del tercer mes de edad corregida. El protocolo de diagnóstico de Castilla y León12 está representado en la Fig. 4.
Esta fase se compuso de:
Fase de diagnóstico I: se realizó una historia clínica completa personal y familiar, así como una exploración física, timpanometría, pruebas de imagen y PEATC. En el caso de sospecha de hipoacusia sindrómica (síndrome de Usher, Waardenburg, Alport, Pendred, Jervell) se realizaban interconsultas a los especialistas correspondientes (neurólogo, oftalmólogo, radiólogo). Teniendo en cuenta los resultados de los PEATC realizados al tercer mes de edad corregida:
Nivel de onda V menor o igual a 35 dB en ambos oídos, el niño era dado de alta con seguimiento por su pediatra.
Nivel de onda V mayor de 35 dB en un oído, el niño era dado de alta con seguimiento especial por su pediatra. Nivel de onda V mayor de 35 dB en ambos oídos, se debía realizar una segunda prueba de PEATC al 6º mes de edad corregida. En esta fase el ORL informaba a la familia de los problemas de audición del niño. El trabajador social tuvo un papel fundamental en esta etapa, siendo el encargado de informar sobre asociaciones de sordos, subvenciones y contactar con el Centro base.
Los resultados de los segundos PEATC permitieron clasificar el grado de hipoacusia para iniciar el tratamiento. El tratamiento adoptado siguió el protocolo estipulado por la Junta de Castilla y León según el cual: Nivel de onda V entre 40-50 dB: el niño pasaba a la fase de tratamiento en el Centro Base.
Nivel de onda V superior a 50 dB: el niño pasaba a la fase de tratamiento con prótesis auditiva o implante coclear. Paralelamente se complementan las pruebas diagnósticas para definir el tipo de hipoacusia.
Fase de diagnóstico II: a esta fase se derivaban los niños diagnosticados de hipoacusia con el fin de establecer el grado y tipo de pérdida auditiva. Se realizó en el Hospital de referencia (Hospital Universitario de Salamanca), provisto de los medios necesarios para completar el diagnóstico mediante el empleo de audiometrías conductuales, potenciales evocados auditivos de estado estables (PEAee), analíticas y un estudio genético.
Año |
Nacimientos totales |
Nacimientos Hospital Bierzo |
Nacimientos Clinica privada |
2004 |
934 |
803 |
131 |
2005 |
1002 |
848 |
154 |
2006 |
937 |
783 |
154 |
2007 |
1009 |
828 |
181 |
2008 |
953 |
813 |
140 |
2009 |
1040 |
874 |
166 |
2010 |
938 |
785 |
153 |
2011 |
974 |
824 |
150 |
2012 |
852 |
723 |
124 |
2013 |
763 |
652 |
111 |
2014 |
813 |
696 |
117 |
Tabla 2. Número de nacimientos en el área sanitaria del Bierzo.
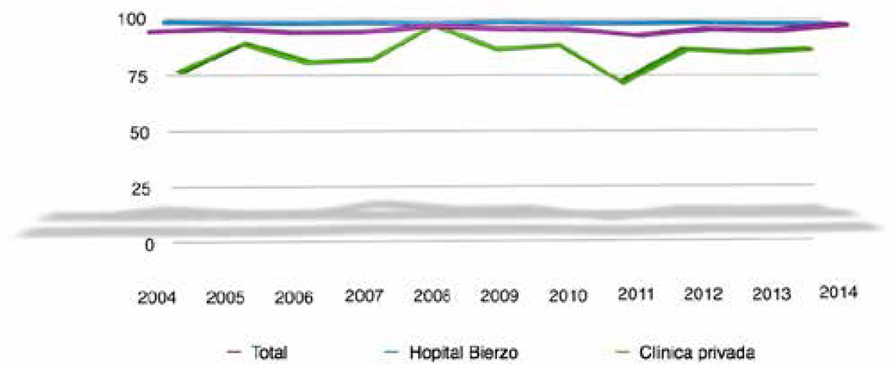
Fig. 5. Fase de Cribado. Porcentaje de participación.
Fase 3 denominada fase terapéutica:
A partir de los 6 meses de edad corregida, y simultáneamente a la fase de diagnóstico II, el niño debía iniciar un tratamiento multidisciplinar, con el fin de desarrollar al máximo sus capacidades de lenguaje y de integración social. El tratamiento fue diferente según el nivel y tipo de hipoacusia (protésico, quirúrgico, logopédico). Parte importante de este tratamiento multidisciplinar fue el apoyo familiar, aportando la información necesaria a las familias, que tenían un papel fundamental en la rehabilitación del niño sordo. Esta labor fue realizada por el Centro Base de León dependiente de la Consejería de Servicios Sociales, compuesto por trabajadores sociales, psicólogos, foniatras, logopedas, pedagogos, fisioterapeutas, psicomotricistas, educadores sociolaborales y audioprotesistas. El Centro Base se encargó de la información a las familias y la elaboración del programa de estimulación precoz del niño con hipoacusia.
Resultados
Desde la implantación del programa de detección precoz de la hipoacusia en el año 2004 hasta el año 2014, nacieron un total de 10.215 niños en el área sanitaria del Bierzo. Los nacimientos en el sistema de salud pública fueron de 8.634 niños (84,5%). El sistema de salud privada registró un número de nacimientos en este periodo de 1.581 niños (15,5%) (Tabla 2).
El número de recién nacidos en el área sanitaria del Bierzo descendió desde el 2004 (934 neonatos) al 2014 (813 neonatos). Sin embargo la participación en la fase de cribado se incrementó del 96,78% en el año 2004 al 99% en el año 2014. Se detectaron diferencias según el sistema sanitario considerado, así entre los recién nacidos en el sistema público, la tasa de participación en la prueba de cribado se mantuvo constante, en torno al 99%; y en los recién nacidos en clínicas privadas las tasas de participación oscilaron entre el 74% y el 97,86% (Fig. 5).
En los once años (2004-2014) de implantación de este programa en el área sanitaria del Bierzo se analizaron 10.215 niños recién nacidos. El registro de los recién nacidos se realizó mediante el programa RENACyL (Recién Nacidos de Castilla y León) y posteriormente, a través de la aplicación HIPO, se llevó a cabo el seguimiento. A todos se les realizó la prueba de cribado mediante PEATCa (por decisión de la Junta de Castilla y León). En estos once años, las pérdidas fueron de 46 niños (0,5%), pertenecientes al sistema de salud pública y 194 (2%) al sistema de salud privado. Las 46 pérdidas detectadas en los recién nacidos en el hospital del Bierzo, 22 niños tuvieron patologías graves que no pudieron ser tratadas en un hospital comarcal y fueron trasladados a centros de referencia debido a que presentaban patologías cardiacas y pulmonares, bajo peso al nacer, hiperbilirrubinemia o malformaciones. En el caso de los niños nacidos en clínicas privadas, no pudieron determinarse las causas aunque frecuentemente se trataba de niños procedentes de otras comunidades autónomas fundamentalmente de Galicia, dada su proximidad (Fig. 6).
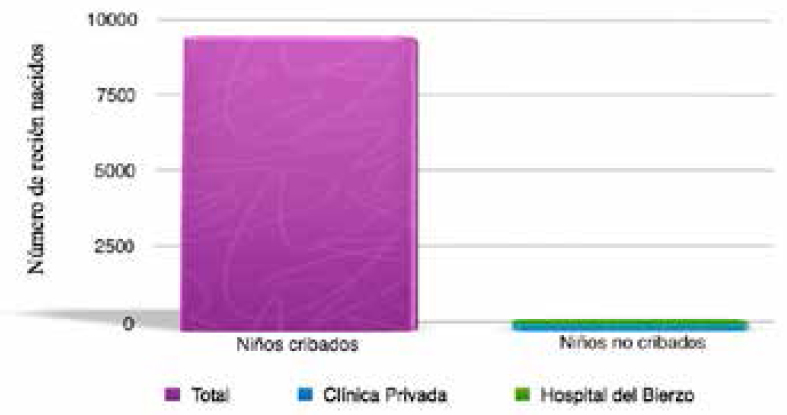
Fig. 6. Tasa de niños cribados vs no cribados.
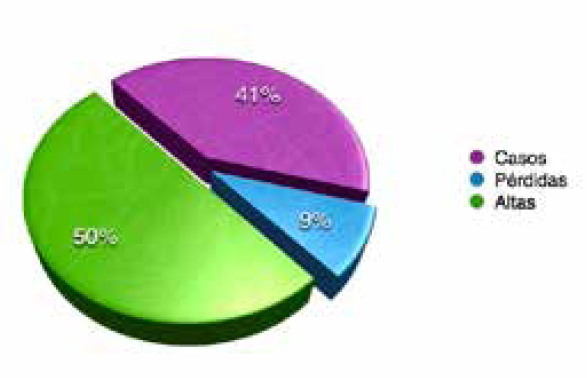
Fig. 7. Fase de Diagnóstico I. Resultados.
La cobertura del programa superó el 95% propuesto por la CODEPEH. Se aplicó al 97,5% de todos los nacidos en el área de salud del Bierzo, ascendiendo al 99,4% para los lactantes nacidos en el Hospital. Cabe destacar la importancia de realizar la prueba del cribado auditivo antes del alta hospitalaria con el fin de evitar las pérdidas. Esto hecho se puso de manifiesto en el porcentaje de niños a los que no se les realizó los PEATC-A (2,6%; n = 240), pertenecientes en el 81% de los casos, a niños nacidos en clínicas privadas.
Los 70 pacientes derivados a un segundo cribado, 54,29% (n= 38) fueron dados de alta y el 45,71% (n= 32) se remitieron a la fase diagnóstica, sin detectar ninguna pérdida en este proceso. El tiempo medio de demora entre la segunda prueba de cribado y la primera consulta en la fase 2 o fase diagnóstica fue de 3 días. La tasa de remisión para estudio en el servicio de ORL fue del 0,32%.
Los 32 niños derivados a esta fase 2, sólo 3 de ellos (9,38%) no acudieron a las diferentes citas dadas. Sin embargo 16 niños (50%) fueron dados de alta después de ser estudiados en la unidad de diagnóstico ORL. En el presente estudio, la evaluación diagnóstica se realizó antes de los 3 meses de edad corregida, constando de una completa anamnesis personal y familiar, así como de la exploración física del recién nacido. En el caso de un paciente con síndrome de Waardenburg se remitió también al Servicio de Pediatría y Oftalmología. Los niños derivados desde la fase 2 o de diagnóstico a la fase 3 o de tratamiento fueron 13 (40,63%) (Fig. 7). La tasa de falsos positivos fue del 0,2 % y del 0% para falsos negativos.
Los 13 casos detectados fueron hipoacusias neurosensoriales, sin encontrar diferencias por sexo. En todos los casos se trató de una hipoacusia neurosensorial, detectándose diferentes grados de pérdida auditiva. Se realizaron 7 adaptaciones audioprotésicas y 1 implante coclear, realizado a la niña diagnosticada de síndrome de Waardenburg. Dos pacientes con hipoacusia leve (40dB) derecha siguieron revisiones periódicas y uno de los casos remitidos al centro base no acudió a las revisiones, desconociendo el tratamiento adoptado. El paciente nacido en 2007 no llegó a la fase de tratamiento, falleciendo antes y la niña diagnosticada a finales del 2014 está aún a fase de estudio por el Hospital de referencia (Tabla 3).
Todos los niños diagnosticados con hipoacusia recibieron tratamiento logopédico precoz, determinado por el Centro Base según cada caso y situación sociofamiliar. Desde el programa del niño sano, un paciente fue remitido por su pediatra en relación a una hipoacusia de aparición tardía. Se trataba de un niño de 5 años, sin antecedentes de riesgo para pérdida auditiva y con diagnóstico de hipoacusia neurosensorial derecha leve, por lo que sigue revisiones periódicas por el servicio de ORL.
DISCUSIÓN
En la actualidad se acepta la eficacia de los programas de detección precoz de la hipoacusia en la población infantil de forma universal, frente a la población con factores de riesgo. Estos programas están presentes hoy en día en todas las comunidades autónomas, constituyendo un pilar fundamental para la mejora en el desarrollo del lenguaje hablado así como en el desarrollo neuropsicológico global del niño con pérdida auditiva, con el fin de favorecer su integración social. En este estudio evaluamos los resultados obtenidos al aplicar el programa de detección precoz de la sordera en el área sanitaria del Bierzo, tanto en niños pertenecientes a la sanidad pública como provenientes de clínicas privadas.
AÑO |
Casos |
Sera |
PEATC |
Tratamiento |
2004 |
1 |
♀ |
• 60dB OD/80dB OI |
• Audifonos |
2005 |
0 |
|
|
|
2006 |
0 |
|
|
|
2007 |
1 |
♀ |
• Sin respuesta OI |
• Coma-fall |
2008 |
1 |
♂ |
• 70dB OD/ 90dB OI |
• Audifonos |
2009 |
1 |
♂ |
• 95dB bilateral |
• Implante coclear S.Waardenburg |
2010 |
2 |
♀ ♂ |
• 40dB OD/70dB OI • 60db OD/80db OI |
• Audifonos • Audifonos |
2011 |
3 |
♀ ♀ ♂ |
• 40dB OD/30 dB OI • 50dB bilateral • 70dB OD/95dB OI |
• Seguimiento • Audifonos-Acueducto vetibular dilatado •Audífonos |
2012 |
2 |
♀ ♂ |
• 40dB OD/30dB OI • 60dB OD/30db OI |
• Seguimiento • Audífono derecho |
2013 |
1 |
♂ |
• Sin respuesta OD/50dB OI |
• Perdido |
2014 |
1 |
♀ |
• 50dB bilateral |
• Pendiente |
Tabla 3. Fase de diagnóstico y tratamiento. Resultados.
Desde la implantación del programa de detección precoz de la hipoacusia en 2004 hasta el 2014, 10.215 niños nacieron en esta área. La gran mayoría de nacimientos considerados en el presente estudio, 8.634 niños (84,5%) correspondieron al sistema de salud público frente a 1.581 niños (15,5%) procedentes de centros de salud privada.
La tasa de participación en el cribado auditivo fue superior en los niños nacidos en el sistema de salud pública. Esta diferencia pudo ser debida a que los niños que nacieron en hospitales privados, tras el alta, tenían la opción de acceder a la realización de las pruebas de cribado en los hospitales públicos de referencia. Muchos de los niños que nacieron en la clínica privada pertenecían a la comunidad gallega y suponemos que prefirieron realizar el cribado en alguno de sus hospitales de referencia.
El hospital comarcal del Bierzo, es un hospital sin Unidad de Cuidados Intensivos Neonatales (UCIN), por lo tanto los nacimientos considerados de riesgo por factores como: patología cardiaca, pulmonar, bajo peso al nacer, hiperbilirrubinemia y malformaciones, entre otras causas, fueron derivados a otros hospitales de referencia, y no fueron considerados en ninguna de las tres fases: cribado, diagnóstico y tratamiento.
Los protocolos recomendados para los niños procedentes de UCIN son diferentes a los procedentes de la maternidad. Así, los lactantes con estancias en UCIN superiores a 5 días deben ser obligatoriamente explorados con PEATC. Los PEATC permiten determinar el umbral medio de las frecuencias 2000-4000 Hz, empleándose en la fase diagnóstica y en el caso de niños con factores de riesgo. Los niños con estancias superiores a 5 días en UCIN son considerados niños con factores de riesgo, por eso se les debe realizar PEATC, evitando así el fallo diagnóstico de las perdidas neurales.3 Por lo tanto, la falta de UCIN en el hospital público del Bierzo redujo el porcentaje de población que presentaba un mayor riesgo de hipoacusia.
En el año 2010 la CODEPEH publicó una serie de recomendaciones respecto a las fases de cribado, diagnóstico y tratamiento.3 En la primera fase, se estableció que a los recién nacidos sin antecedentes de riesgo de hipoacusia retrococlear, el cribado auditivo podía ser realizado tanto con PEATC-A como con OEA. En el caso de no superar el cribado con los PEATC-A, no sería necesaria una segunda prueba, pudiendo ser en este caso derivados a confirmación diagnóstica. La realización de la prueba de cribado con PEATC-A en una única fase disminuiría el número de pérdidas a la fase diagnóstica. En el hospital comarcal del Bierzo la prueba de cribado auditivo fue realizada mediante PEATCA. Ésta fue la prueba elegida por la comunidad de Castilla y León tras el análisis de las ventajas e inconvenientes. Los PEATC-A registran el promedio de la respuesta neuroeléctrica del nervio auditivo y mediante un algoritmo matemático determina si los registros se corresponden con una respuesta auditiva normal (pass) o alterada (refer). La duración media de la prueba es de 4-15 minutos. Los resultados pueden verse interferidos por la contaminación eléctrica del entorno, siendo importante eliminar los posibles campos electromagnéticos que alteren su realización.12
Aunque el tiempo de realización de la prueba es entre dos y tres veces superior a la realización de OEA, consideramos su empleo ventajoso, respecto al de las OEA, por el descenso descrito en el número de falsos positivos derivados a fase diagnóstica, del 3-4% frente al 15% con OEA. Otra de las ventajas de la realización de la prueba de cribado mediante PEATC-A es su validez en el diagnóstico de neuropatías auditivas, siendo una enfermedad no diagnosticada con las OEA. En los datos que presentamos, los niños que no pasaron la prueba de cribado, se citaron antes del mes de edad, para un recribado mediante PEATC-A.12
La sensibilidad y especificidad de los PEATC-A fue del 100% y 99% respectivamente, coincidiendo con la literatura existente.7 Los datos obtenidos en el presente estudio ponen en evidencia la necesidad de personal cualificado para la realización de la prueba, pues la falta de experiencia en la realización de la misma puede alterar la calidad de los resultados. La prueba fue llevada a cabo por personal de enfermería formado para realizar PEATC-A, encargándose de proporcionar la información necesaria a los padres, a través de la dispensación de un folleto en el que se explicaba la importancia de la realización de la prueba, en qué consistía, dónde y cuándo se realizaba y cuáles podían ser los resultados. Así mismo, aclararon a los padres las dudas que pudieran tener, a la vez que requerían de ellos el consentimiento oral para llevarla a cabo.8 En el caso de los niños nacidos en clínicas privadas, éstos fueron citados en el Hospital del Bierzo antes de los 30 días del nacimiento, aunque un alto porcentaje (13%) no llegaron a realizar la prueba de cribado probablemente por pertenecer a comunidades próximas.
Según las recomendaciones de la CODEPEH, la confirmación diagnóstica de los niños que no hayan superado el cribado neonatal debe ser realizada antes de los 3 meses de edad a fin de lograr un diagnóstico audiológico precoz. Apunta hacia la importancia de la anamnesis, identificando causas adquiridas ambientales hasta en un 35% de los casos en base a infecciones intrauterinas, trastornos metabólicos, hipoxia perinatal o la administración de ototóxicos entre otros. La exploración física también aporta información en el caso de las hipoacusias sindrómicas, requiriendo en este caso la valoración por un equipo multidisciplinar (pediatra, otorrinolaringólogo, neuropediatra, oftalmólogo,…). Sin embargo, el diagnóstico de hipoacusias neurosensoriales no sindrómicas resulta más complejo precisando de estudio genético, radiológico, realización de analíticas y otras pruebas complementarias, según cada caso.6 En el presente estudio, la evaluación diagnóstica se realizó antes de los 3 meses de edad corregida. La tasa de derivación a fase diagnóstica fue del 0,32%, inferior al 4% recomendado. La tasa de falsos positivos fue del 0,2 % y de falsos negativos del 0%, muy inferior a los criterios propuestos por la CODEPEH (<3%).3
La CODEPEH recomienda una evaluación genética inicial a los niños con hipoacusia severa y profunda. Sin embargo, a los niños con hipoacusia moderada o leve aconseja la realización de Tomografía Axial Computerizada (TAC) en primer lugar. En los casos en que se detecten alteraciones genéticas, no se les solicitará pruebas de imagen, con la consiguiente reducción de molestias al recién nacido y gastos.6 En nuestro estudio, los niños con alteración en los PEATC iniciales y repetidos a los 3 meses, se derivaron al Hospital de referencia, en Salamanca, donde se completó el estudio diagnóstico mediante la realización de OEA, audiometrías conductuales, PEAee y estudio genético.
Las últimas recomendaciones de la CODEPEH14 remarcan la importancia de la identificación temprana de los trastornos diferidos, mediante el seguimiento continuado y la participación de todos los profesionales que tratan al niño durante su crecimiento. De esa manera, las hipoacusias no diagnosticadas mediante los programas de detección precoz, bien por falsos negativos o por un desarrollo tardío de la pérdida auditiva, pueden reducirse mediante el denominado “Programa del niño sano”. Se basa en el seguimiento por parte del personal de atención primaria, cada 6 meses y al menos hasta los 3 años de edad, del correcto desarrollo auditivo y comunicativo del niño. En caso de detectar cualquier anomalía, el niño será remitido al especialista para confirmar la sospecha de hipoacusia.10 A este respecto, en los datos recogidos en los once años de aplicación del Programa de Detección Precoz de la Hipoacusia en el área de salud del Bierzo se registró un caso derivado del “Programa del niño sano”, secundario a una hipoacusia tardía.
Una vez confirmado el diagnóstico de hipoacusia, debe iniciarse el tratamiento más adecuado a cada niño (audífonos, implantes cocleares), asociando la estimulación precoz y sin dejar de lado la importancia que tiene el apoyo a las familias del paciente con sordera. El tiempo máximo recomendado para el inicio de la fase de tratamiento son los 6 meses.15
Conclusiones
1. La aplicación del Programa de Detección Precoz de la Hipoacusia en el área de salud del Bierzo se realizó de forma satisfactoria, cumpliendo los objetivos propuestos por la CODEPEH de cribado antes del mes de edad, diagnóstico a los 3 meses y tratamiento a los 6 meses de edad, siguiendo los criterios de calidad recomendados.
2. El empleo de PEATC-A es una prueba válida para la realización del cribado auditivo neonatal, dada su alta especificidad y sensibilidad, ligeramente superior a las OEA.
3. La realización de PEATC-A antes del alta hospitalaria es fundamental para incrementar la participación de los recién nacidos en la fase de cribado.
4. El diagnóstico y tratamiento de la hipoacusia neonatal requiere de la participación de un equipo multidisciplinar.
5. El diagnóstico y tratamiento de la sordera debe realizarse antes de los 3 y 6 meses respectivamente, con el fin de garantizar el correcto desarrollo del lenguaje, las capacidades intelectuales y la integración social del niño.
BIBLIOGRAFÍA
1. Bixquert V, Jáudenes C, Patiño I. (2003). Incidencia y repercusiones de la hipoacusia en niños. Libro blanco sobre la hipoacusia. Detección precoz de la hipoacusia en recién nacidos. Madrid: Ministerio de Salud y Consumo, Centro de Publicaciones.
2. Mitchell, R. E., & Karchmer, M. A. (2004). Chasing the mythical ten percent: Parental hearing status of deaf and hard of hearing students in the United States. Sign Language Studies, 4(2), 138-163. http://doi.org/10.1353/sls.2004.0005
3. Trinidad-Ramos, G., de Aguilar, V. A., Jaudenes-Casaubón, C., Núñez-Batalla, F., & Sequí-Canet, J. M. (2010). Recomendaciones de la Comisión para la Detección Precoz de la Hipoacusia (CODEPEH) para 2010. Acta otorrinolaringológica Española, 61(1), 69-77. http://doi.org/10.1016/j.otorri.2009.09.008
4. Manrique, M., Morera, C., & Moro, M. (1994). Detección precoz de la hipoacusia infantil en recién nacidos de alto riesgo. Estudio multicéntrico. An Esp Pediatr, 40(suppl 59), 11-45.
5. Puig Reixach, M., Municio, A., & Medà, M. (2010). Universal neonatal hearing screening versus selective screening as part of the management of childhood deafness. The Cochrane Library. http://doi.org/10.1002/14651858.CD003731.pub3
6. Documento marco sobre cribado poblacional. (2011). Ponencia de Cribado Poblacional de la Comisión de Salud Pública. Ministerio de Sanidad, Política Social e Igualdad. Madrid; 2010.
7. Moro M, Almenar A. (2003) Estrategias de detección precoz de la hipoacusia. Libro blanco sobre la hipoacusia. Detección precoz de la hipoacusia en recién nacidos. Madrid: Ministerio de Salud y Consumo.
8. Carro Fernández. (2015). Hipoacusia infantil: Comunicar malas noticias. Auditio: Revista Electrónica de Audiología 4, 9-19. http://doi.org/10.51445/sja.auditio.vol4.2015.0048
9. Trinidad, C. G., Alzina, V., Jáudenes, C., Núñez, F., & Sequí, J. M. (2009). Recomendaciones de la Comisión para la Detección Precoz de Hipoacusias (CODEPEH) para 2010. Rev. FIAPAS, (131).
10. Núnez-Batalla, F., Trinidad-Ramos, G., Sequí-Canet, J. M., De Aguilar, V. A., & Jáudenes-Casaubón, C. (2012). Indicadores de riesgo de hipoacusia neurosensorial infantil. Acta Otorrinolaringológica Española, 63(5), 382-390. http://doi.org/10.1016/j.otorri.2011.02.007
11. Yoshinaga-Itano, C., Sedey, A. L., Coulter, D. K., & Mehl, A. L. (1998). Language of early-and later-identified children with hearing loss. Pediatrics, 102(5), 1161-1171. http://doi.org/10.1542/peds.102.5.1161
12. Zubicaray, J., Nuñez, F., Municio, A. (2014). Sistemática del cribado de la audición en el niño. Ponencia Oficial de la SEORL PCF. 201-213.
13. Programa de Detección Precoz y Atención Integral de la Hipoacusia Infantil. Junta de Castilla y León.
14. Batalla, F. N., Casaubón, C. J., Canet, J. M. S., Allende, A. V., & Ugarteche, J. Z. (2014). Recomendaciones CODEPEH 2014: Comisión para la Detección Precoz de la Hipoacusia-CODEPEH. FIAPAS: Federación Ibérica de Asociaciones de Padres y Amigos de los Sordos, (151), 1-24.
15. Manrique, M., Morera, C. (2003). Libro blanco sobre hipoacusia: tratamiento de la hipoacusia infantil. Ministerio de Sanidad y Consumo, Secretaría General Técnica.
Para citar este artículo:
Díez González L., San Román Carbajo J. , Bartolomé Pascual M. (2015). Detección precoz de la hipoacusia en el área de salud del Bierzo. Auditio, 4(2), 53-61.
https://doi.org/10.51445/sja.auditio.vol4.2015.0055
Enlace al artículo:
https://doi.org/10.51445/sja.auditio.vol4.2015.0055
Historial:
Publicado (on-line): 12-07-2015